喝酒的短期影響
飲用啤酒、葡萄酒、蒸餾酒,或其他酒精飲料(更確切的說喝的是乙醇),引起的喝酒的短期影響── 範圍從降低焦慮和動作技能,在低攝取量時的欣快感,到高攝取時的酒精中毒(酩酊大醉)、木僵、失去知覺、順行性失憶(記憶"暫時性失憶")和中樞神經系統抑制。細胞膜對酒精具有很高的滲透性,因此一旦酒精進入血液,酒精便會擴散到體內幾乎每個細胞之中。
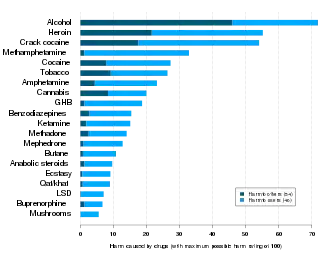
血液中酒精的濃度是利用血液酒精濃度(BAC)來測量。攝取的數量,和在何種情況下攝取,對於在確定酒精中毒的程度方面很重要;例如,在喝酒之前吃一頓大餐,會讓酒精的吸收比較緩慢。[1]雖然脫水也對宿醉有影響,但酒精的攝取量可大致決定宿醉的程度。在暴飲之後,會出現木僵和昏迷的情況。喝酒過量會導致酒精中毒,以及死亡;實際上,人類的血液酒精濃度到0.36%的時候,會達到毒理學中半數致死量的情況。[2][3][4]酒精也會導致飲者被自己的嘔吐物嗆到,引起窒息,而間接導致死亡。
酒精會大幅把睡眠問題加劇。在戒酒期間,酒精問題殘存的擾亂會對睡眠規律和睡眠模式發生影響[5],這些是酗酒行為復發最重要的預測指標。[6]
攝取量效應
酒精單位的定義會隨著不同的國家/地區而不同,通常是介於8到14公克之間的純酒精/乙醇。[7] 關於低、中,或者高酒精攝取量的定義也沒有共識。美國國家酒精濫用和酒精中毒研究所對中等攝取量的定義,即酒精攝取量為男性最多兩份標準單位,或28公克,女性最多一份標準單位,或14公克。[8]酒精的即時效果取決於飲酒者的血液酒精濃度(BAC)。每個人的BAC可能會有所不同,取決於他們的年齡、性別,既往健康狀況,即使他們喝下相同數量的酒精也是如此。[9]不同程度的BAC有不同的效果。下列表描述在不同的BAC之下,酒精對身體的常見影響。但是,不同個體之間的耐受性差異很大,同樣的,不同個體對給予相同劑量的反應也不同。酒精對人的影響差異很大。因此,在這種情況下,BAC的百分比僅是用來作為說明用的估計值。
| 血液酒精濃度 (%) | 國際單位(毫摩爾/升) | 行為 | 損害 |
|---|---|---|---|
| 0.001–0.029 | 0.22-6.3 |
|
|
| 0.030–0.059 | 6.5-12.8 |
| |
| 0.060–0.099 | 13.0-21.5 |
|
|
| 0.100–0.199 | 21.7-43.3 | ||
| 0.200–0.299 | 43.4-64.9 | ||
| 0.300–0.399 | 65.1-86.6 |
|
|
| 0.400–0.500 | 86.80-108.5 |
|
|
| >0.50 | >108.5 |
|
Grand Rapids Dip
研究顯示,BAC在0.01-0.04%的駕駛人,與BAC為0的人比較,發生車禍的風險是略微較低,這現象被稱為Grand Rapids Effect或者Grand Rapids Dip(最初的研究資料名為Grand Rapids Study data,因而得此名)[11])[12][13][14]。一些文獻將這種效應(Grand Rapids Effect)歸類為錯誤的數據,或者斷言(沒有支持證據)這可能是由於駕駛員在低BAC水平的時候會格外謹慎,或由於飲酒所獲得的"經驗"。其他解釋是,這種作用至少部分是乙醇的興奮性毒性的阻斷作用,以及酒精對原發性顫抖症和其他運動障礙中的改善作用,[15]但這些說法仍屬推測性。
中等攝取量
乙醇抑制谷氨酸打開與谷氨酸受體的N-甲基-D-天冬氨酸(NMDA)亞型相關的陽離子通道的能力。受刺激的區域包括皮質、海馬體和伏隔核,它們都是人類大腦負責思考和尋求愉悅感的區域。酒精的另一個令人愉悅的效果是身體放鬆,這可能是由於神經元以α波模式傳輸電子信號所引起。實際上,只要身體放鬆,就可以觀察到此類電子信號(借助腦電圖(EEG)來偵測)[16]。
酒精的短期影響包括受傷、暴力和胎兒傷害的風險。[17]酒精也與抑制作用的降低有關,雖然目前尚不清楚它在化學或是心理方面的程度,因為使用安慰劑進行的研究,通常可以複製出低攝取或中攝取量的酒精的相同效果。一些研究顯示,醉酒的人對控制自己行為的能力,要比通常所公認的要大得多,但是這些人評估自己行為後果的能力會有所降低。[18]與醉酒有關的行為改變在一定程度上,是與當時的情境相關。[19][20]負責計劃和行動學習的大腦區域因為喝酒而被銳化,相關的效果是,人們甚至會因為低水平的酒精引發在言語和行動,變得更加活躍的趨勢。這是由於與行動相關的大腦區域(如多巴胺神經徑路)的代謝增加所引起。這導致大腦中的獎勵系統變得更為活躍,這可能會誘導某些人表現出異常大聲而開朗的態度。人們也知道酒精會降低抗利尿激素的產生,抗利尿激素是一種作用在腎臟上的激素,有助於腎臟在過濾的過程中,重新吸收水分。發生這種情況是因為酒精會讓下丘腦的滲透壓感受器混淆,滲透壓感受器把滲透壓信息傳遞至腦下垂體後葉,即抗利尿激素釋放的部位。酒精會使滲透壓感受器發出信號,表明血液中的滲透壓較低,從而觸發抑制抗利尿激素的作用。結果,一個人的腎臟不再能夠吸收應吸收的水分,因而產生過多的尿液,並隨後導致身體脫水[21]。
攝取量過多
過量攝取酒精所引起的急性酒精中毒,通常會導致短期或長期的健康影響。[22] N-甲基-D-天門冬胺酸受體(簡寫為NMDA receptor或NMDAR)變得無反應,減慢它們負責作用的大腦區域。促成這種作用的是酒精在γ-氨基丁酸(GABA)系統中誘導出的活性。已知 γ-氨基丁酸系統會抑制大腦活動。 γ-氨基丁酸還可能導致許多人曾經歷過的順行性遺忘症。有人斷言,γ-氨基丁酸信號會干擾記憶形成中的'註冊'和'鞏固' 兩個階段。由於在海馬體發現有γ-氨基丁酸系統(中樞神經系統中的其他區域也有),而海馬體被認為在記憶形成中有重要作用,因此被認為有可能。
俗稱"暫時性失憶"的順行性健忘症是大量飲酒後的另一種症狀,是飲酒期間和飲酒後記憶力喪失。[23]當快速飲酒時,大多數身體健康人的長期記憶創造開始喪失的時點,通常發生在大約0.20%血液酒精濃度的時候,但是對於沒有經驗的飲酒者,酒精濃度可以低至 0.14%的時候就發生。
酒精中毒的另一個典型現象是共濟失調,[24]呈現在四肢、步態,和軀幹的形式。四肢共濟失調會導致手腳笨拙,不協調的運動,就好像每個肌肉都獨立運作一樣。軀幹共濟失調導致姿勢不穩定;步態不穩表現為腳步不一致,兩腳大大跨開的步態,腳步不規則。共濟失調導致醉酒的人動作笨拙,來回搖動,並且經常跌倒。據推測是由於酒精對小腦發生影響的緣故。[25]
對不同人群的影響
基於性別
由於體內脂肪百分比和水分含量的差異,酒精對男性和女性的影響各不相同。平均而言,在相等體重的情況下,女性的體脂百分比會高於男性。由於酒精吸收後是進入人體中的水分中,而男人體內的水分比女性多,因此,女性如果攝取相同的酒精量,血液中的酒精濃度會較高。[29]人們還認為女性體內分解酒精所需的酒精脫氫酶(ADH)較少。[9]因此男女飲酒的準則會不相同。[30]
基於遺傳變異
酒精代謝依靠酒精脫氫酶和醛脫氫酶(ALDH)。[31]產生這些酶的基因編碼,如果發生遺傳變異,酒精代謝的速率就會受到影響。一些脫氫酶的基因變異導致較高的代謝活性,導致乙醛累積,而同時乙醛脫氫酶2(ALDH2)中的無效等位基因會阻止乙醛異化作用為乙酸鹽,也導致乙醛累積。[32]這些酶的遺傳變異可用來解釋不同種族在酒精代謝上差異的原因。在中國的漢族和日本人(由於存在脫氫酶ADH1B*2)和非洲人(由於存在脫氫酶ADH1B*3)之中,他們擁有不同脫氫酶的亞型,對酒精性障礙有保護作用[33]。另一方面,在東亞人體內存在的ADH1B*2(醛脫氫酶基因的變體)會導致血液中乙醛水平達到30至75微米或更高,這是正常水準的10倍以上。血液中乙醛過高會引起面部潮紅、噁心、心跳加速,和其他不良反應。[34][35]這些無效等位基因的存在會導致酒精快速轉化為乙醛,而乙醛累積到大量時會有毒性。因此,東亞人和非洲人會及早察覺酒精的不良反應而停止飲酒。對於高加索人種來說,ADH1B*1是最普遍的等位基因,這種等位基因會導致酒精轉化為乙醛的速度變慢,讓他們較易受到酒精使用障礙的不良影響。[36]
類似過敏反應的症狀
人類主要通過NAD+依賴性醇脫氫酶(ADH)第I類酶(即ADH1A、ADH1B,和ADH1C)把乙醇代謝為乙醛,然後主要通過NAD2依賴性醛脫氫酶第2類酶(ALDH2)代謝為乙酸。[37][38]據報導,東亞人乙醛代謝不足的情況,佔人口比例很高(接近50%)。針對這項,日本對當地人做過相當徹底的調查,發現擁有ALDH2基因中的單核苷酸多態性(SNP)變異等位基因(variant allele)的人。這種變體等位基因在氨基酸487處編碼成賴氨酸(lys)而不是谷氨酸(glu);讓這種醛脫氫酶基本上不具有把乙醛代謝成乙酸的活性。[39][40]這種變異等位基因有不同的稱法-glu487lys、ALDH2*2,和 ALDH2*504lys。在整個日本人口中,約 57%的個體是正常等位基因的同型組合(homozygous,有時稱為ALDH2*1),40%的人是glu487lys的異型組合(heterozygous),3% 的人是glu487lys的同型組合(關於同型組合,與異性組合,請參考雜合)。[40]由於ALDH2組裝並發揮四聚體的作用,並且由於包含一個或多個lu487lys蛋白的 ALDH2四聚體也基本上沒有活性(即變異等位基因表現為反作用對偶基因),glu487lys的同型組合個體無法被檢測到,而glu487lys的異型組合個體則少有ALDH2活性。[41]因此,日本人有glu487lys同型組合,或僅在少數上的異型組合的,可正常將乙醇代謝為乙醛,但對乙醛的代謝能力就不足,他們對喝乙醇,和有時甚至聞到乙醇的氣味,以及喝含乙醇的飲料,都會產生一系列不良反應。這些反應包括乙醛在血液和器官組織中的短暫積累;面部潮紅(即"東方人潮紅綜合症"或酒精反應)、蕁麻疹、全身性皮膚炎,和酒精引起的呼吸道反應(即鼻炎,主要在有哮喘病史的患者中,會加重支氣管收縮病情,影響程度在輕至中度之間。[42]這些類似過敏反應的症狀,通常在攝取酒精飲料後30-60分鐘之內發生,似乎沒有反映出經典的免疫球蛋白E或T細胞相關過敏原誘導的反應的發生,而至少大部是因為乙醛刺激組織釋放組織胺的作用,組織胺可能是引起這些症狀的原因。[42][43]擁有 glu487lys同型組合和異型組合的基因型人口比率,巴西的印第安與歐洲人混血者(當地稱為Caboclo)百分比約為35%,中國人為30%,韓國人為28%,泰國人為11%,馬來西亞人為7%,印度土著為3%,匈牙利人為3% ,菲律賓人則佔1%;而在非洲人後裔、西歐高加索人後裔、土耳其人、澳大利亞原住民、澳洲西歐人後裔、瑞典薩米人,和阿拉斯加愛斯基摩人的百分比基本上為0。[43][44]乙醇誘導的過敏症狀,在0或低水準的glu487lys基因型中的發生率通常在5%以上。前面說的這些"乙醇反因素"可能還有其他基因上的異常,這些異常會導致在攝取乙醇或含乙醇的飲料後,產生乙醛積累。例如,調查顯示,生活在哥本哈根的斯堪的納維亞人,和歐洲裔的澳洲人中,自我報告有乙醇誘發的潮紅反應,發生率在有"正常"ADH1B基因同型組合的個體中約為16%,而在有ADH1-Arg48His SNP變體的人,則達到大約23%;在實驗室內,這種變體可快速的把乙醇代謝,而在人體中,有說法是它形成乙醛的速度,超過ALDH2的代謝能力。[43][45]雖然有這些考慮,專家建議,在擁有glu487lys基因型不高的人之中,由酒精引發出類似過敏的症狀,大部分可能是反映出對自然和/或污染性過敏原(尤其是葡萄酒,啤酒則次之[42])而產生的真正過敏反應。
病理生理學
在低或者中等攝取量情況下,酒精主要充當GABAA的正別構調節劑。酒精會與GABAA的幾種不同亞型結合,但不與其他結合。負責酒精主觀作用的主要亞型有α1β3γ2、α5β3γ2、α4β3δ, 和α6β3δ亞型,但是其他亞型如α2β3γ2,和α3β3γ2也受到影響。這些受體的激活會產生酒精的大多數影響,例如心情輕鬆,和緩解焦慮、鎮靜、共濟失調、食慾增加,和抑制某些人的暴力傾向。[46][47][48][49][50][51][52]酒精對谷氨酸也有很強的作用。酒精會降低谷氨酸與NMDA的結合能力,並充當NMDA recptor的受體拮抗劑,後者允許鈣質進入細胞,在長期增強作用中有關鍵作用。這些抑制作用被認為是導致"記憶空白"的原因(這種記憶空白可在血液酒精濃度低至0.03%時就發生)。此外,背側海馬區谷氨酸釋放減少與空間記憶喪失有關。長期喝酒的人會經歷NMDA recptor的上調,因為大腦正試圖重新建立體內平衡。當長期喝酒的人停止喝酒超過 10小時時,由於谷氨酸多分泌,刺激產生的興奮性毒性,可導致細胞凋亡。戒酒期間出現的癲癇發作被認為是NMDA recptor上調的結果。長期酗酒者體中NMDA recptor數量的變化,可能是某些譫妄和幻覺的症狀,如震顫性譫妄在嚴重的酒精戒斷症候群中出現的原因。其他區域(例如鈉離子通道)也可能會受到高量攝取酒精的影響,對長期酗酒者而言,這些通道數量的改變很可能是造成心律不整以及其他問題的原因。其他受酒精影響的包括大麻素、鴉片類藥物,和多巴胺受體,目前尚不清楚酒精是否直接影響這些受體,或這些受體是受到γ-胺基丁酸 /N-甲基-d-天冬氨酸效應的的後續影響。有家族酗酒史的人,他們在NMDA recptor的反應以及大腦中GABAA亞型的比率上,可能具有遺傳差異。[53][54][55][56][57][58][59]酒精會抑制小腦中的鈉鉀泵,這可能會破壞小腦的運算和身體協調的功能。[60][61]研究結果與普遍的看法相反,顯示急性攝取酒精對成年人而言,不會產生神經毒性的影響,實際上是可防止NMDA recptor拮抗劑誘導而生的神經毒性產生。[62]
酒精和睡眠
攝取低量的酒精飲料(一瓶360毫升(13英國液體盎司; 12美國液體盎司)啤酒),顯示會增加總睡眠時間,減少夜間睡眠時的覺醒。酒精對睡眠的促進作用,在中等攝取量和較高量時會消失。[63]飲者以前的喝酒經驗也會影響到酒精對睡眠產生正面或負面影響的程度。在自由選擇的條件下,受試者選擇喝酒或是喝水,對無經驗的飲酒者有鎮靜的作用,而對有經驗的飲酒者,則有興奮的作用。[64]對失眠者而言,適量飲酒可改善睡眠狀況。[65]
在入睡前30–60分鐘的適度飲酒,縱然數量減少,但仍會破壞睡眠結構。一旦酒精大部分被代謝,就會產生REM 睡眠反彈現象,而導致深夜睡眠被打斷。在適度飲酒的情況下,血液中的酒精濃度平均為0.06-0.08%,每小時下降0.01-0.02%,酒精需要約為4-5小時才能從人體清除,剛好與8小時睡眠中的後半段,同時發生睡眠維持被打斷。在睡眠結構方面,適量的酒精有助於在8小時睡眠的前半部,在抑制快速動眼期(REM 睡眠)和第1階段睡眠後發生的"REM 睡眠反彈",快速眼動期和1階段睡眠,在8小時睡眠的下半部的增加遠超過上半部的基線。在8小時睡眠發生的前半段,適量的酒精也可很快增加慢波睡眠(SWS,快速眼動期中第3階段,deep sleep)。適度飲酒後,REM 睡眠和SWS的增強,是由中樞神經系統中腺苷對谷氨酸能活性的降低所介導的。此外,就寢前三天內喝酒,會產生對睡眠維持和睡眠結構變化的耐受力。
喝酒與身體平衡感
酒精可通過改變耳石膜內的內淋巴液粘度(耳內半規管內的液體)而影響平衡感。內淋巴液圍繞壺腹頂帽,壺腹頂帽中有毛細胞。當頭部傾斜時,內淋巴液流動並移動頂帽。毛細胞因此彎曲,並向大腦發送指示頭部傾斜方向的信號。當酒精進入系統時,降低內淋巴液的粘度,毛細胞可以在耳內較輕鬆的移動,把信號發送到大腦,導致身體行動誇大和過度補償。結果是產生暈眩或"天旋地轉"的情況。[66]
酒精和飯後三酸甘油脂
隨餐喝酒會增加並延長飯後三酸甘油脂。但是觀察到喝酒與人體內三酸甘油脂之間的關係以"J形曲線"呈現,也就是說每天攝取酒精10–20公克的人的飯前三酸甘油脂,比禁酒或每天喝更多的人要低。。[67]
酒精和血壓
一項系統評價指出,酒精對血壓具有雙相作用。喝酒後數小時測量血壓,收縮壓和舒張壓兩者均下降。然而,較長期時間之後的測量(平均20小時)顯示血壓有適度,但在統計學上是顯著升高:收縮壓升高2.7毫米汞柱,舒張壓升高1.4毫米汞柱。[68]英國考科藍機構目前在做一項隨機對照試驗的系統評價,研究急性喝酒對健康,有高血壓成年人(18歲以上)的影響。[69] 根據在2020年的資料,研究者的結論是降低酒精攝取量,對於血壓並無明顯的影響。[70]
參見
- 酒精與健康
- 喝酒的長期影響
參考文獻
- Horowitz M, Maddox A, Bochner M, 等. . Am. J. Physiol. August 1989, 257 (2 Pt 1): G291–8. PMID 2764113. doi:10.1152/ajpgi.1989.257.2.G291.
- Jones, A. W. et al. Comparison of Blood-Ethanol Concentration in Deaths Attributed to Acute Alcohol Poisoning and Chronic Alcoholism. Journal of Forensic Sciences 48(4):874-9 · July 2003
- . [2020-04-28]. (原始内容存档于2013-06-01).
- . [2020-04-28]. (原始内容存档于2009-09-14).
- Stein, Michael D.; Friedmann, Peter D. . March 2005 [26 January 20201].
- Feige B, Scaal S, Hornyak M, Gann H, Riemann D. . Alcohol. Clin. Exp. Res. January 2007, 31 (1): 19–27. PMID 17207097. doi:10.1111/j.1530-0277.2006.00260.x.
- (PDF). Alcohol in Moderation. 2018. (原始内容存档 (PDF)于2020-09-22).
- . National Institute on Alcohol Abuse and Alcoholism. 14 September 2011 [2020-04-28]. (原始内容存档于2021-01-15).
- Cederbaum, AI. . Clinics in Liver Disease. 2012, 16 (4): 667–685. PMC 3484320. PMID 23101976. doi:10.1016/j.cld.2012.08.002.
- A hybridizing of effects as described at Alcohol's Effects 页面存档备份,存于 from Virginia Tech and Federal Aviation Regulation (CFR) 91.17: Alcohol and Flying 页面存档备份,存于 (hosted on FlightPhysical.com)
- https://www.ncbi.nlm.nih.gov/pubmed/7999209
- Grand Rapids Effects Revisited: Accidents, Alcohol and Risk 页面存档备份,存于, H.-P. Krüger, J. Kazenwadel and M. Vollrath, Center for Traffic Sciences, University of Wuerzburg, Röntgenring 11, D-97070 Würzburg, Germany
- . [2020-05-05]. (原始内容存档于2020-10-28).
- Robert F. Borkenstein papers, 1928–2002 页面存档备份,存于, Indiana U. The role of the drinking driver in traffic accidents (Researchgate link)
- Mostile G, Jankovic J. . Movement Disorders. 2010, 25 (14): 2274–2284. PMID 20721919. doi:10.1002/mds.23240.
- . healthline. 9 October 2019 [26 January 2021].
- Andréasson, S.; Allebeck, P. . Lakartidningen. 28 February – 6 March 2005, 102 (9): 632–7. PMID 15804034.
- Grattan KE, Vogel-Sprott M. . Alcohol. Clin. Exp. Res. February 2001, 25 (2): 192–7. PMID 11236832. doi:10.1111/j.1530-0277.2001.tb02198.x.
- Grant NK, Macdonald TK. . Alcohol Alcohol. 2005, 40 (5): 373–8. PMID 15996970. doi:10.1093/alcalc/agh177. 已忽略未知参数
|doi-access=(帮助) - . [2020-04-28]. (原始内容存档于2020-11-08).
- . ABC Science. 28 February 2012 [26 January 2021].
- . American AddictionCenters. [27 January 2021].
- Hartzler, Bryan; Fromme, Kim. . Journal of Studies on Alcohol. 2003, 64 (4): 547-50. doi:10.15288/jsa.2003.64.547.
- . UpToDate. [27 January 2021].
- Luo, Jia. . Cerebellum. 2015 Aug. 2016, 14 (4): 383-385. PMC 4492805. PMID 25933648. doi:10.1007/s12311-015-0674-8.
- . [2020-04-28]. (原始内容存档于2020-11-09).
- . : 184–189 [2021-01-27].
- Holland, MG; Ferner, RE. (PDF). Clinical Toxicology (Philadelphia, Pa.). 2017, 55 (6): 545–556 [2020-04-28]. ISSN 1556-9519. PMID 28277803. doi:10.1080/15563650.2017.1296576. (原始内容存档 (PDF)于2020-09-28).
- . alcohol.org. 15 March 2019 [5 April 2019]. (原始内容存档于2021-01-15).
- . Canadian Centre on Substance Use and Addiction. [2020-04-28]. (原始内容存档于2019-05-07).
- Edenberg HJ, McClintick JN. . Alcohol. Clin. Exp. Res. 2018, 42 (12): 2281–2297. PMC 6286250. PMID 30320893. doi:10.1111/acer.13904.
- Chen, Hui-Ju; Tian, H; Edenberg, HJ. . Human Mutation. 2005, 25 (2): 150–155. PMID 15643610. doi:10.1002/humu.20127.
- Thomasson, HR; Beard, JD; Li, TK. . Alcoholism, Clinical and Experimental Research. 1995, 19 (6): 1494–1499. PMID 8749816. doi:10.1111/j.1530-0277.1995.tb01013.x.
- Enomoto, N; Takase, S; Yasuhara, M; Takada, A. . Alcoholism, Clinical and Experimental Research. 1991, 15 (1): 141–144. PMID 2024727. doi:10.1111/j.1530-0277.1991.tb00532.x.
- Peng, Q; Gizer, IR; Libiger, O; Bizon, C; Wilhelmsen, KC; Schork, NJ; Ehlers, CL. . American Journal of Medical Genetics Part B: Neuropsychiatric Genetics. 2014, 165 (8): 673–683. PMC 4364382. PMID 25270064. doi:10.1002/ajmg.b.32272.
- Dodge NC, Jacobson JL, Jacobson SW. . Neurotoxicol Teratol. 2014, 41: 43–50. PMC 3943945. PMID 24263126. doi:10.1016/j.ntt.2013.11.003.
- Ann Ist Super Sanita. 2006;42(1):8–16
- Proc Nutr Soc. 2004 Feb;63(1):49–63
- Science. 1972 Jan 28;175(4020):449–50
- J Allergy Clin Immunol. 1998 May;101(5):576-80
- Pharmacol Rev. 2012 Jul;64(3):520-39. doi:10.1124/pr.111.005538
- Adams KE, Rans TS. . Ann. Allergy Asthma Immunol. 2013, 111 (6): 439–445. PMID 24267355. doi:10.1016/j.anai.2013.09.016.
- Macgregor S, Lind PA, Bucholz KK, Hansell NK, Madden PA, Richter MM, Montgomery GW, Martin NG, Heath AC, Whitfield JB. . Hum. Mol. Genet. 2009, 18 (3): 580–593. PMC 2722191. PMID 18996923. doi:10.1093/hmg/ddn372.
- Goedde HW, Agarwal DP, Fritze G, Meier-Tackmann D, Singh S, Beckmann G, Bhatia K, Chen LZ, Fang B, Lisker R. . Hum Genet. 1992, 88 (3): 344–346. PMID 1733836. doi:10.1007/bf00197271.
- Linneberg A, Fenger RV, Husemoen LL, Vidal C, Vizcaino L, Gonzalez-Quintela A. . Int. Arch. Allergy Immunol. 2010, 153 (1): 86–94. PMID 20357489. doi:10.1159/000301583.
- Huang Q, He X, Ma C, 等. . J. Med. Chem. 2000, 43 (1): 71–95. PMID 10633039. doi:10.1021/jm990341r.
- Platt DM, Duggan A, Spealman RD, 等. . J. Pharmacol. Exp. Ther. 2005, 313 (2): 658–667. PMID 15650112. doi:10.1124/jpet.104.080275.
- Duke AN, Platt DM, Cook JM, 等. . Psychopharmacology. 2006, 187 (3): 321–330. PMID 16783540. doi:10.1007/s00213-006-0431-2.
- Wallner M, Hanchar HJ, Olsen RW. . Proc Natl Acad Sci USA. 2006, 103 (22): 8540–8545. Bibcode:2006PNAS..103.8540W. PMC 1482527. PMID 16698930. doi:10.1073/pnas.0600194103.
- Mehta AK, Ticku MK. . J. Pharmacol. Exp. Ther. 1988, 246 (2): 558–564. PMID 2457076.
- Becker HC, Anton RF. . Pharmacol Biochem Behav. 1989, 32 (1): 163–167. PMID 2543989. doi:10.1016/0091-3057(89)90227-X.
- Hanchar HJ, Chutsrinopkun P, Meera P, 等. . Proc Natl Acad Sci USA. 2006, 103 (22): 8546–8551. PMC 1482528. PMID 16581914. doi:10.1073/pnas.0509903103.
- Shimizu, A. Matsubara, K. Uezono, T. Kimura, K. Shiono, H. "Reduced dorsal hippocampal glutamate release significantly correlates with the spatial memory deficits produced by benzodiazepines and ethanol". Neuroscience. P 701-706
- Petrakis IL, Limoncelli D, Gueorguieva R, 等. . Am J Psychiatry. 2004, 161 (10): 1776–1782 [2020-04-28]. PMID 15465973. doi:10.1176/appi.ajp.161.10.1776. (原始内容存档于2020-09-23). 已忽略未知参数
|doi-access=(帮助) - Nutt DJ. . J. Psychopharmacol. (Oxford). 2006, 20 (3): 318–320. PMID 16574703. doi:10.1177/0269881106063042.
- Qiang M, Denny AD, Ticku MK. . Mol Pharmacol. 2007, 72 (1): 95–102. PMID 17440117. doi:10.1124/mol.106.033043.
- Dodd PR, Buckley ST, Eckert AL, Foley PF, Innes DJ. . Ann N Y Acad Sci. 2006, 1074 (1): 104–115. Bibcode:2006NYASA1074..104D. PMID 17105908. doi:10.1196/annals.1369.010.
- Klein G, Gardiwal A, Schaefer A, Panning B, Breitmeier D. . Forensic Sci Int. 2007, 171 (2–3): 131–135. PMID 17129694. doi:10.1016/j.forsciint.2006.10.012.
- Shiraishi M, Harris RA. . J. Pharmacol. Exp. Ther. 2004, 309 (3): 987–994. PMID 14978193. doi:10.1124/jpet.103.064063.
- Forrest MD. . BMC Neuroscience. 2015, 16 (27): 27. PMC 4417229. PMID 25928094. doi:10.1186/s12868-015-0162-6.
- Forrest, Michael. . Science 2.0. April 2015 [24 June 2015]. (原始内容存档于2017-08-25).
- Farber, NB; Heinkel, C; Dribben, WH; Nemmers, B; Jiang, X. . Brain Research. 2004, 1028 (1): 66–74. PMID 15518643. doi:10.1016/j.brainres.2004.08.065.
- Stone BM. . Electroencephalogr Clin Neurophysiol. 1980, 48 (6): 706–709. PMID 6155259. doi:10.1016/0013-4694(80)90427-7.
- Schuckit MA. . Am J Psychiatry. 1994, 151 (2): 184–189. PMID 8296886. doi:10.1176/ajp.151.2.184.
- Roehrs T, Papineau K, Rosenthal L, Roth T. . Neuropsychopharmacology. 1999, 20 (3): 279–286. PMID 10063488. doi:10.1016/S0893-133X(98)00068-2. 已忽略未知参数
|doi-access=(帮助) - 页面存档备份,存于, Why does my head spin when I'm drunk? Rachel Nuwer, 8 Feb 2011, Scienceline.
- Kovář J, Zemánková K. . Physiol Res. 2015,. 64 Suppl 3: S371–S375. PMID 26680670.
- McFadden CB, Brensinger CM, Berlin JA, Townsend RR. . Am J Hypertens. 2005, 18 (2 Pt 1): 276–286. PMID 15752957. doi:10.1016/j.amjhyper.2004.07.020. 已忽略未知参数
|doi-access=(帮助) - Tasnim, S; Tang, C; Wright, JM. . Cochrane Database of Systematic Reviews. 1 September 2017, 2017 (9): CD012787. PMC 6483609. doi:10.1002/14651858.CD012787.
- . Beer & Health. 6 November 2020 [27 January 2021].
外部連結
- Global Status Report on Alcohol 2004页面存档备份,存于 by the World Health Organization.
- Heberlein, Ulrike; Wolf, Fred W.; Rothenfluh, Adrian; Guarnieri, Douglas J. . Integrative and Comparative Biology. 8 January 2004, 44 (4): 269–74. PMID 21676709. doi:10.1093/icb/44.4.269. 已忽略未知参数
|citeseerx=(帮助)