促甲状腺激素
促甲状腺激素,又称TSH(英語: or Thyrotropin),是一个由垂体前叶当中的促甲状腺激素细胞所分泌的肽类激素。该激素用于调节甲状腺的内分泌功能.[1][2]。
| 促甲状腺激素α亚基 | |
|---|---|
| 識別 | |
| 符號 | CGA |
| 替換符號 | HCG, GPHa, GPHA1 |
| Entrez | 1081 |
| HUGO | 1885 |
| OMIM | 118850 |
| RefSeq | NM_000735 |
| UniProt | P01215 |
| 其他資料 | |
| 基因座 | 6 q14-q21 |
| 促甲状腺激素β亚基 | |
|---|---|
| 識別 | |
| 符號 | TSHB |
| Entrez | 7252 |
| HUGO | 12372 |
| OMIM | 188540 |
| RefSeq | NM_000549 |
| UniProt | P01222 |
| 其他資料 | |
| 基因座 | 1 p13 |
生理学
对甲状腺激素的调节
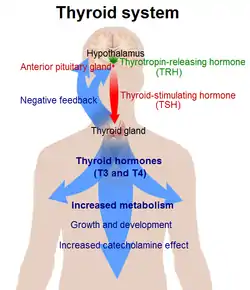
促甲状腺激素刺激甲状腺分泌甲状腺素(T4)和三碘甲狀腺原氨酸(T3)的分泌[4]。而该激素的分泌则由下丘脑分泌,并通过垂体门脉系统转运至垂体前叶的促甲状腺激素释放激素(TRH)所控制。后者的增加会刺激促甲状腺激素的分泌。同样由下丘脑所分泌的生长抑素,则具有相反的作用,即减少或抑制促甲状腺激素的分泌。
而甲状腺激素(T3和T4)在血液中的水平,也会影响脑垂体对促甲状腺激素的释放:当T3和T4较低的时候,促甲状腺激素的释放就增加,反之则减少,即一个负反馈调理作用。
亚基
促甲状腺激素是一个糖蛋白,由α和β两个亚基组成,其中:
应用
诊断
促甲状腺激素在成人体内的血值应该介于0.4至3.0µIU/mL(等价于mIU/L),这个标准在不同的实验室之间会有细微差异。英国的临床生化协会出版的指南建议该激素的参考值为0.4至4.5mIU/L[7]。而美国的国家临床生化科学院则指出,成年人该激素的预期数值应该降低至0.4至2.5µIU/mL。这是因为研究发现,该激素的水平超过2.0µIU/mL的观测对象,在20年内发展为甲状腺功能低下的概率会增加,尤其是甲状腺抗体被检出且升高的情况下。[8]。
儿童相对于成人来说,促甲状腺激素的血值相对较高。2002年美国国家临床生化科学院给出了一个年龄相关度的建议参考值,该参考值从足月分娩婴儿的1.3至19µIU/mL,逐渐下降至10周时的0.6至10µIU/mL,14个月时的0.4至7.0µIU/mL,在儿童至青春期保持缓慢下降,并最终下降至成年的0.4至4.0µIU/mL的水平[8]:第二章。
疾病的诊断
对于怀疑甲状腺激素可能存在超标(甲亢)或过低(甲减)的患者,需要化验促甲状腺激素的血值,作为甲状腺功能检测的一部分。对于结果的解读,还需要同时看T4(甲状腺激素,又称四碘甲腺原氨酸)项的血值。在某些情况下,还需要化验T3(三碘甲腺原氨酸)的血值,来辅助对病情的推断。
| 病灶 | TSH水平 | T4水平 | 致病條件 |
|---|---|---|---|
| 下丘脑/脑垂体 | 高 | 高 | 良性的垂体肿瘤(一种腺瘤)或者甲状腺激素抵抗综合征) |
| 下丘脑/脑垂体 | 低 | 低 | 垂体机能减退症 |
| 甲状腺 | 低 | 高 | 甲状腺功能亢进症或者弥漫性毒性甲状腺肿 |
| 甲状腺 | 高 | 低 | 先天性甲狀腺機能低下症(克汀病,呆小症)、甲状腺功能减退或者桥本氏甲状腺炎 |
对TSH进行化验,也成为目前对甲状腺疾病进行筛查的建议手段。由于近年来TSH化验的敏感度得到提高,因而成为向对于游离甲状腺激素(FT4)而言更好的筛查工具[2]。
监测
对于需要接受治疗的病人来说,TSH的参考值范围应该控制在0.3至3.0μIU/mL[9]。对于甲状腺激素水平低下的甲状腺机能低下患者,单独化验促甲状腺激素水平通常认为已经足够了。如果TSH数值超出参考值上限,即刻认为通过服药补充的剂量不足,或者治疗的依从性(有效性)差。而下降值太大,则说明有可能过度治疗。对于这两种情况,用药量都需要进行调整。而对于甲亢的患者,则需要同时监测TSH和T4的血值。
引用
- . Houghton Mifflin Company. 2006. ISBN 0-395-82517-2.
- Sacher, Ronald; Richard A. McPherson. . F.A. Davis Company. 2000. ISBN 0-8036-0270-7.
- References used in image are found in image article in Commons:Commons:File:Thyroid_system.png#References.
- MCG生理学 5/5ch5/s5ch5_4
- Parmentier M, Libert F, Maenhaut C, Lefort A, Gérard C, Perret J, Van Sande J, Dumont JE, Vassart G. . Science. December 1989, 246 (4937): 1620–2. PMID 2556796. doi:10.1126/science.2556796.
- Fantz CR, Dagogo-Jack S, Ladenson JH, Gronowski AM. . Clin. Chem. December 1999, 45 (12): 2250–8. PMID 10585360.
- Use of thyroid function tests: guidelines development group. (PDF). 2006-06-01 [2012-02-02]. (原始内容 (pdf)存档于2012-06-11).
- Baloch Z, Carayon P, Conte-Devolx B, Demers LM, Feldt-Rasmussen U, Henry JF, LiVosli VA, Niccoli-Sire P, John R, Ruf J, Smyth PP, Spencer CA, Stockigt JR. . Thyroid. January 2003, 13 (1): 3–126 [2012-04-28]. PMID 12625976. doi:10.1089/105072503321086962. (原始内容存档于2014-09-02).
- Baskin et. al. (PDF). American Association of Clinical Endocrinologists: 462, 465. 2002.
外部链接
- MedlinePlus百科全书 003684
- MeSH(醫學主題詞)上面的Thyrotropin(美式英语)