淋巴結
淋巴結(lymph node)是淋巴系統的一部份(以往亦稱做淋巴腺,但其並沒有分泌物質的功能,故稱為「腺」並不對),属于次级淋巴器官,在获得性免疫中发挥着重要作用[1]。其功能類似過濾器,內部蜂窩狀的結構聚集了淋巴球,能夠將病毒與細菌摧毀。當身體在對抗入侵的病菌時,淋巴結內部的淋巴球會快速增殖,而淋巴結則會腫脹。人體內大部分的器官都有淋巴結,一般從外表可以觸摸到的像是在頸部、腋下,以及鼠蹊部。
| 淋巴結 | |
|---|---|
 淋巴结结构 | |
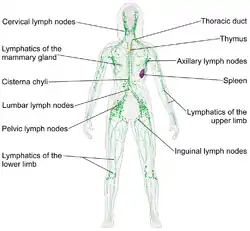 Lymph nodes form part of the lymphatic system, and are present in most parts of the body, and connected by small lymphatic vessels. | |
| 细节 | |
| 系統 | 淋巴系統,属于免疫系统 |
| 识别标示 | |
| 拉丁语 | nodus lymphaticus (singular); nodi lymphatici (plural) |
| MeSH | D008198 |
| TA98 | A13.2.03.001 |
| TA2 | 5192 |
| FMA | FMA:5034 |
| 解剖學術語 | |
人体全身有大量的淋巴结由淋巴管相互连接成网络。有包括B细胞和T细胞在内的淋巴细胞聚集于此。淋巴结在免疫系统中的具体功能是作为“异己”物质(包括肿瘤细胞)的过滤器,但是并不具有解毒的作用。
在很多病理情况下,淋巴结会变得发炎肿大。有可能是常见的咽喉感染,也有可能是威胁生命的恶性肿瘤。對許多惡性腫瘤病患而言,淋巴結轉移的狀況是分期(staging)的重要依據,决定着医生对患者的治疗手段和预后。发炎肿大的淋巴结可能是坚硬的,也可能是柔软的。
结构
淋巴结一般呈肾形或卵圆形,直径一般0.1-2.5厘米[1]。每个淋巴结都由一个纤维状外套膜(capsule)包裹,纤维质延伸至内部形成小梁。淋巴结的实质分为外部的皮质(cortex)和内部的髓质(medulla)[2]。淋巴结的凹陷处称为门,是淋巴管的出口和血管的出入口[1]。
淋巴通过多个传入淋巴管进入淋巴结的凸面,随之进入一系列淋巴窦中。淋巴窦就是淋巴组织中细胞较少的区域,一般被网状细胞、成纤维细胞和组织细胞(无法移动的巨噬细胞)包围。淋巴首先进入囊下窦,然后是皮质窦,最后汇入髓质窦。经过淋巴结过滤的淋巴将从门处的传出淋巴管流出[2]。一般而言,一个淋巴结只有一个传出淋巴管,但偶尔也可能有两个[3]。
位置
淋巴结分布在全身,在躯干处相对密集。一个成年人的体内大约有450个淋巴结[1]。某些淋巴结在肿大时可以被触到(也偶尔有未肿大时就可以摸到的情况),例如頸部、腋下,以及鼠蹊部的淋巴结。大部分的淋巴结在躯干深处,靠近其他的重要结构,例如主动脉旁淋巴结和支气管淋巴结。
在中枢神经系统中没有淋巴结的分布,因为这一部分是和身体的其他部分被血脑屏障分隔开的。脑膜中的淋巴管最终将汇入颈部深处的淋巴结[4]。
分区
一个淋巴结分为很多小结(小叶),每个小结的外部皮质部分主要是滤泡B细胞,副皮质部分主要是T细胞,还包括一部分的髓质[5]。外部皮质中的滤泡B细胞平时是没有被活化的,一旦活化,它们就会开始形成所谓的生发中心[1]。副皮质是皮质中靠近髓质的部分,其中的T细胞会和树突状细胞相互作用[6]。淋巴结髓质包括了大血管、淋巴窦和髓质索。其中的细胞数量相对较少。 髓质索中含有能够分泌抗体的浆细胞、巨噬细胞和B细胞[1]。
淋巴结中的滤泡树突状细胞和成纤维性网状细胞组成了网状细胞网络。网状细胞网络为淋巴结的结构提供了支持,并为树突状细胞、巨噬细胞和其他淋巴细胞提供了附着的平面。它通过高内皮静脉确保了淋巴结和血液间的物质交换,并为免疫细胞的活化和成熟提供了必要的生长调节因子[7]。
功能
淋巴结的主要功能是过滤淋巴,并对外来的感染做出反应。为了完成这一功能,淋巴结收容了一类白细胞——淋巴细胞,包括B细胞和T细胞。这些细胞在血液中循环,进入并留在淋巴结中[8]。B细胞可以生产抗体,每一种抗体都可以结合一种预先决定的抗原。抗体在血液中循环,一旦结合到特异性的抗原上,就可以起始免疫反应。每一个B细胞生产的抗体都不一样,这是由它们在淋巴结中的发育所决定的。B细胞最初作为“幼稚”B细胞从骨髓中进入血液,然后再进入淋巴结的淋巴滤泡中。B细胞在滤泡内分裂增殖,每个子细胞产生的抗体略有不同。机体将根据产生的抗体对B细胞进行筛选。能产生合适抗体的B细胞将继续分裂,分化成为浆细胞来产生更多的抗体,或者成为记忆细胞来为将来的感染做准备;不能产生合适抗体的B细胞将会凋亡死去[8]。
抗原可以是细菌细胞壁的组成物质、细菌的分泌物、甚至是自身组织中含有的分子。抗原会被遍布在全身的抗原呈递细胞(例如树突状细胞)捕获[8]。抗原呈递细胞将进入淋巴系统,再进入淋巴结,将捕获到的抗原呈递给T细胞。如果T细胞的T细胞受体可以识别这种抗原,T细胞就会被活化,并开始一轮免疫反应[8]。
B细胞不需要抗原呈递细胞的帮助,可以直接从传入淋巴中结合抗原。一旦结合了合适的抗原,淋巴结中的B细胞就会被活化。接下来,一些B细胞会立刻发育为可以分泌IgM抗体的浆细胞;另一些B细胞会内吞抗原,再把抗原呈递给B、T细胞分区界面上的滤泡辅助T细胞。如果滤泡辅助T细胞也可以识别这种抗原,它将会上调CD40L,并促进B细胞的体细胞突变和免疫球蛋白类型转换。经过处理的B细胞,分泌的抗体结合力更高,效应功能也会改变。淋巴结中细胞的增殖,是造成淋巴结肿大的直接原因。
淋巴通过淋巴管在全身完成单向的循环。淋巴最初来自于各个组织的组织液,它们从传入淋巴管进入淋巴结,从传出淋巴管流出,再流过更靠近中枢的淋巴结,最终汇入中央锁骨下静脉的血流中。
临床意义
淋巴结肿大
淋巴结的肿大也称为淋巴结病[9]。淋巴结肿大可能有各种各样的原因,包括感染、肿瘤、自身免疫病、药物反应、某些疾病(比如淀粉样变性和肉状瘤病)或者淋巴瘤和白血病[8]。取决于诱因,淋巴结的肿大可能伴随着疼痛。特别是淋巴结扩张速度过快,或者来源于感染和炎症的情况。淋巴结肿大可能局限于某一区域,这可能意味着局部感染,或者附近的肿瘤扩散到了淋巴结。淋巴结肿大也可能是弥散性的,意味着广泛的感染、结缔组织疾病或者自身免疫病、以及淋巴瘤和白血病。偶尔,特定区域的淋巴结肿大会阻碍呼吸和血流(例如上腔静脉堵塞[9]),更加危险。
肿大的淋巴结可能在医学触诊中发现,也可能在影像学检查中被发现。可以从病史特征,例如肿大的速度、疼痛、并发体重减轻或发热的情况,判断原因。[9]例如,乳腺癌可能导致手臂下部的淋巴结肿大,而并发的体重减轻和盗汗症状可能是来自于淋巴瘤。此外,为了进一步确定病因,也可能需要进行血液检查和淋巴结的活体切片检查[9]。
相似的淋巴器官
脾脏和扁桃体也属于次级淋巴器官,功能也和淋巴结类似。有时扁桃体也会被错认为是淋巴结。虽然它们之间有相似之处,但是也有很多关键性的不同,例如它们的位置、结构和大小。此外,淋巴结负责过滤淋巴液,脾脏负责过滤血液,扁桃体则负责过滤组织液[11]。
参考文献
- Standring, Susan. . Forty-first edition. Philadelphia. [2020-05-01]. ISBN 978-0-7020-5230-9. OCLC 920806541. (原始内容存档于2020-06-14).
- Young, Barbara; Woodford, Phillip. Sixth edition. Philadelphia, PA: Elsevier. ISBN 978-0-7020-5488-4. OCLC 861650889.
- Henrikson, Ray C; Mazurkiewicz, Joseph E. 1st ed. Baltimore: Williams & Wilkins. 1997. ISBN 0-683-06225-5. OCLC 36761602.
- Dupont, Graham; Schmidt, Cameron; Yilmaz, Emre; Oskouian, Rod J.; Macchi, Veronica; de Caro, Raffaele; Tubbs, R. Shane. . Clinical Anatomy. 2019-01, 32 (1): 117–121. doi:10.1002/ca.23308 (英语).
- Willard-Mack, Cynthia L. . Toxicologic Pathology. 2006, 34 (5): 409–424. ISSN 0192-6233. PMID 17067937. doi:10.1080/01926230600867727.
- Katakai, T. . International Immunology. 2004-06-28, 16 (8): 1133–1142. ISSN 1460-2377. doi:10.1093/intimm/dxh113 (英语).
- Kaldjian, E. P.; Gretz, J. E.; Anderson, A. O.; Shi, Y.; Shaw, S. . International Immunology. 2001-10, 13 (10): 1243–1253. ISSN 0953-8178. PMID 11581169. doi:10.1093/intimm/13.10.1243.
- Hoffbrand, V. Seventh edition. Chichester, West Sussex: Wiley Blackwell. : 114. ISBN 978-1-118-40867-4. OCLC 909538759.
- Ralston, Stuart; Penman, Ian D.; Strachan, Mark W. J.; Hobson, Richard P.; Britton, Robert; Davidson, Stanley. 23rd edition. Edinburgh: Elsevier. : 1324. ISBN 978-0-7020-7026-6. OCLC 1041853327.
- Maclellan, Reid A.; Greene, Arin K. . Seminars in Pediatric Surgery. 2014-08, 23 (4): 191–197. doi:10.1053/j.sempedsurg.2014.07.004 (英语).
- Lakna. . Pediaa.Com. 2019-01-31 [2020-05-01] (美国英语).
- Kooij, I. A.; Sahami, S.; Meijer, S. L.; Buskens, C. J.; te Velde, A. A. . Clinical and Experimental Immunology. 2016-10, 186 (1): 1–9. ISSN 0009-9104. PMC 5011360. PMID 27271818. doi:10.1111/cei.12821.